Die Parodontitis ist eine bakterielle Entzündung des Parodonts (Zahnhalteapparat – bestehend aus: Zahnfleisch, Knochen, Fasern und Wurzeloberfläche des Zahnes). Mehr als 50 % der Erwachsenen leiden darunter – sie ist die häufigste Ursache für Zahnverlust.
Die Erkrankung beginnt mit einer harmlosen Gingivitis (Zahnfleischentzündung) und verursacht anfangs kaum Beschwerden. Wird sie nicht frühzeitig erkannt, schreitet sie dann weiter schleichend fort: der Kieferknochen baut sich durch die permanente Entzündung immer weiter ab – im schlimmsten Fall droht Zahnverlust. Häufig bemerken Patienten lange Zeit nicht oder erst viel zu spät, dass etwas nicht stimmt. Kritisch: Patienten mit einer Parodontitis haben ein erhöhtes Risiko für Herz-/Kreislauferkrankungen.
Ein gute Mundhygiene und regelmäßige Kontrollen im Rahmen der Professionelle Zahnreinigungen (PZRs) sind der beste Schutz vor einer Parodontitis. So erkennen wir erste Anzeichen und können diesen früh entgegenwirken.
Das oberste Ziel jeder Parodontitis-Behandlung ist es, die Entzündung zum Stillstand zu bringen. Dazu ist es grundsätzlich wichtig, Zahnbeläge und die krankheitsauslösenden Bakterien in den entstandenen „Zahnfleischtaschen“ (Spalte zwischen Zahn und Zahnfleisch) zu beseitigen. Besteht bei Ihnen eine Parodontitis werden wir die Behandlung grundsätzlich in folgende Phasen aufteilen:
1. HYGIENEPHASE
Zunächst wird ein Ausgangsbefund erstellt und mittels mindestens zwei Sitzungen PZR (Professionelle Zahnreinigung) in kurzem Zeitabstand, bakterielle Beläge entfernt. Unsere Mitarbeiterinnen helfen Ihnen dabei Ihre persönliche Mundhygiene zu optimieren (Auswahl und Demonstration der geeigneten Putztechnik, Zahnbürste, Interdentalbürstchen etc.). Nach dieser Phase zeigt sich in aller Regel schon eine deutliche Reduktion der Entzündung, Mundgeruch und Zahnfleischbluten nehmen bereits ab. Erst jetzt kann Art und Umfang der eigentlichen Parodontitistherapie bestimmt werden – aus diesem Grund wird eine solche Vorbehandlung von den Krankenkassen und Versicherungen zwingend verlangt.
2. THERAPIEPHASE
Mit speziellen Ultraschall- und Handinstrumenten werden bakterielle Beläge und Ablagerungen von der Wurzeloberfläche unterhalb des Zahnfleischrandes entfernt. Bei schweren Formen der Erkrankung können Mikrochirurgische Methoden, Keimanalysen zur Auswahl spezifische Antibiotika und auch regenerative Methoden zum Einsatz kommen.
3. ERHALTUNGSPHASE
Nur wenn Sie weiter eine optimale Mundhygiene betreiben und regelmäßig zu den Kontrollen und zur Professionellen Zahnreinigung (PZR) kommen, ist eine Parodontitis in den Griff zu bekommen. Die Abstände hierfür legen wir individuell fest.
In der Mikrochirurgie arbeiten wir unter der Lupenbrille und/oder dem Operationsmikroskop, verwenden Mikroskalpelle, grazilste Instrumente und feinstes Nahtmaterial. Dadurch wird das Gewebe geschont, die Narbenbildung reduziert und die Wundheilung beschleunigt.
Bei der Regeneration wird die Neubildung von parodontalem Hart- und Weichgewebe angestrebt. Wir verwenden seit vielen Jahren in ausgewählten Fällen erfolgreich sogenannte Schmelz-Matrix-Proteine (s. Bild unten) um Knochenverluste nach einer Parodontitis wieder aufzubauen.
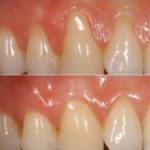
In der ästhetischen Parodontalchirurgie geht es in den meisten Fällen um die Wiederherstellung bzw. Verbesserung von unharmonisch verlaufendem Zahnfleisch – z. B. bei der Deckung von sogenannten Rezessionen (s. Bild unten) oder auch der Verdickung von Weichgewebe damit Brückenglieder oder Implantatkronen ganz natürlich aussehen. Es werden verschiedenste Techniken der Mikrochirurgie angewendet.
Die Professionelle Zahnreinigung (PZR) ist der Hauptbestandteil der zahnmedizinischen Prophylaxe – eine umfassende mechanische Reinigung der Zähne und der Zahnzwischenräume, um wiederkehrende, schädliche bakterielle Beläge (Plaque/Konkremente) zu entfernen und das Zusammenleben von gut organisierten Bakterienkolonien nachhaltig zu zerschlagen. Verbleiben diese dauerhaft in Nischen, drohen Karies und Zahnfleischentzündungen und auf lange Sicht Knochenabbau bis hin zum Zahnverlust. Wir zeigen und üben mit Ihnen auch die richtige Putztechnik und sagen worauf es besonders ankommt.
Wissenschaftliche Fachgesellschaften empfehlen die PZR – je nach persönlicher Zahnpflege und Erkrankungsrisiko 2 – 4 mal pro Jahr. Die Kosten werden in aller Regel nur von privaten Krankenversicherungen und manchmal auch von Zahnzusatzversicherungen übernommen.
Wichtig: ganz nebenbei werden auch ästhetisch störende Ablagerungen (z. B. durch Tee) entfernt und Ihre Zähne strahlen heller – einfach sauber und gesund!
Sehr geehrte Patientin, sehr geehrter Patient, ob der Mensch viel oder wenig Probleme mit seinen Zähnen hat, hängt nach heutigem Kenntnisstand der Wissenschaft von vielen Faktoren ab. Auf einige dieser Faktoren haben wir keinen oder nur einen bedingten Einfluss (Anfälligkeit für Karies und Parodontitis, Qualität des Speichels, bereits vorhandene Kronen, Füllungen oder Zahnersatz, Zahnstellung etc.).
Die häufigsten Erkrankungen in der Mundhöhle werden durch Bakterien verursacht, die sich im Zahnbelag, der Plaque, befinden und sich vornehmlich von Kohlehydranten und Zucker ernähren. Diese bakterielle Plaque lagert sich (unabhängig vom Essen) auf allen Zahnoberflächen ab – besonders in Nischen und Zahnzwischenräumen. Die schädliche Plaque ist bereits 20 Minuten nachdem ein Zahn perfekt gereinigt wurde nachweisbar und wächst dann schnell.
Nun kommt es ganz entscheidend auf die Zeit an, die die Plaque mit ihren Bakterien auf die Zähne und das Zahnfleisch wirkt – anfangs (Stunden) ist sie noch dünn und der Köper kann sie mit Abwehrmechanismen aus dem Speichel „in Schach halten“. Dann aber setzt die schädliche Wirkung ein. Also muss der Zahn regelmäßig sauber gehalten werden, damit nichts passiert. An dem Spruch „Ein sauberer Zahn wird nicht krank“ ist sehr viel Wahres dran. Leider lässt sich der Zahnbelag nicht wegspülen, sondern kann nur „mechanisch“ abgewischt bzw. wegputzt werden. Die richtige Technik, Regelmäßigkeit und ein wenig Übung ist hier ganz wichtig. Die Marke der Zahncreme und ob Sie ein Mundwasser verwenden oder nicht, ist genauso wenig entscheidend, wie die Frage, ob man besser vor oder nach dem Essen putzt und ob die Zwischenräume morgens oder abends zu reinigen sind. Wichtig: ohne täglich Zahnseide und oder Interdentalbürstchen zu nehmen geht es nicht!!!
1 x am Tag mit elektrischer Zahnbürste jeden Zahn einzeln und an seinen Krümmungen durch Schwenken der Bürste von allen Seiten perfekt reinigen. Dauer ca. 4-6 min. Dabei eine immer gleiche Systematik anwenden (z. B. zunächst alle Kauflächen oben/unten, dann alle Außenflächen oben, dann alle Innenflächen oben, dann alle Außenflächen unten und dann alle Innenflächen unten o. ä.). Zusätzlich noch 1-2 x täglich „normal“ putzen – dient mehr einem guten Geschmack/Atem.
1 x am Tag alle Zahnzwischenräume mit Zahnseide (und/oder mit Interdentalbürstchen) reinigen und die Zunge mit einem Zungenschaber oder einer extra Zahnbürste abwischen.
Im Regelfall 2 x Jahr zur Professionellen Zahnreinigung (PZR) kommen – u. a. werden schlecht erreichbare Nischen nachgereinigt, alle Oberflächen poliert und Sie erhalten wertvolle Tipps, um noch besser zu reinigen – das Intervall wird individuell festgelegt.
1 – 2 x im Jahr.
Mundgeruch (Halitosis) – jeder Dritte bis Vierte leidet darunter.
In ungefähr 90 % der Fälle entsteht der schlechte Atem direkt im Mund. Entgegen weit verbreiteter Meinung sind gastroenterologische Gründe äußerst selten. So ist für betroffene Patienten zumeist der Gang von Arzt zu Arzt, die Entfernung der Mandeln oder eine Magenspiegelung unnötig. Ein auf diesem Gebiet erfahrene Zahnarzt sollte immer der erste Ansprechpartner sein – fragen Sie uns.
Mundgeruch sollte kein Tabuthema sein.
Betroffene Menschen bemerken ihren schlechten Atem häufig selbst nicht. Der Grund dafür liegt in unserem Geruchssinn, der sich anpasst und dauerhafte Gerüche nur noch schlecht wahrnimmt. Beispielsweise riecht man sein eigenes Eau de Toilette nach Kürze nicht mehr gut, während andere es sofort bemerken, wenn wir einen Raum betreten. Auch wenn es schwer fällt, sollten Sie daher z. B. ihren Freund, Partner oder Arbeitskollegen bei auffälligem Mundgeruch auf den nicht so angenehmen Atem ansprechen und anregen zum Zahnarzt zu gehen, um etwas zu unternehmen.
Bakterien erzeugen den Geruch
Mundgeruch entsteht durch Fäulnisprozesse. Die normale Mundflora besteht aus Billionen von Mikroben, die von Essensresten, abgestorbenen Zellen und Blut leben. Sie kleben an den Zähnen, in Zahnzwischenräumen, in Zahnfleischtaschen und an defekten Füllungen. Sie besiedeln auch den Zungenrücken. Die Mikroorganismen essen aber nicht nur, sie scheiden auch aus, unter anderem Schwefel-Verbindungen: Die nimmt unsere Nase als unangenehm wahr.
Eine gute Mundhygiene ist meist entscheidend
Schlechter Atem entsteht also zumeist, wenn Sie Ihre Zähne, die Zahnzwischenräume und den Zungenrücken nicht oft oder gründlich genug putzen und deshalb Zahnbeläge in der Mundhöhle verbleiben. Das gilt auch für die Hygiene von Prothesen. Schlimmer wird der Mundgeruch wenn durch die bakteriellen Beläge bereits eine Karies oder Entzündung des Zahnfleisches oder des Zahnbettes (Gingivitis/Parodontitis) entstanden ist oder sich sogar faulende Wurzelreste in der Mundhöhle befinden. Es gibt aber auch noch andere Ursachen in der Mundhöhle für Mundgeruch, wie z. B. Pilzbefall, Mundschleimhautentzündungen, Rauchen, chronischer Alkoholkonsum oder Ernährungsgewohnheiten (Knoblauch, Zwiebeln, Meerrettich). Auch ein trockener Mund verursacht einen schlechten Atem. Daher riechen viele Menschen morgens nach dem Aufstehen nicht gut aus dem Mund.
Seltener sind Entzündungen und bestimmte Krankheiten der Grund
Chronische Erkältungskrankheiten im Nasen- und Rachenbereich wie z. B. eitriger Schnupfen, Entzündungen der Nasennebenhöhlen oder der Rachenmandeln sind weniger häufige Gründe für Mundgeruch. Noch weitaus seltener kann Geruch in der Mundhöhle aber auch von ganz anderen Organen des Körpers kommen. Hier sind Erkrankungen der Speiseröhre, des Magen- und Darmtraktes, der Lungen oder der Nieren zu nennen.
Liegt der Verdacht nahe, dass das Problem nicht in der Mundhöhle entsteht, wird Ihr Zahnarzt Sie z. B. auf HNO-Ärzte oder Internisten verweisen.
Behandlung
Liegt die wahrscheinliche Ursache für den Mundgeruch in der Mundhöhle, sollten als erstes alle bakterielle Beläge durch eine oder mehrere PZRs (Professionelle Zahnreinigungen) entfernt, eine optimale Mundhygiene erlernt und alle offensichtliche Ursachen in der Mundhöhle (wie Karies, Parodontitis etc.) angegangen werden. Weiter können dann geruchsmindernde Wirkstoffe, Oxidationsmittel und antibakterielle Mittel zum Einsatz kommen. Manchmal ist anschließend auch eine enge Zusammenarbeit mit Ihren Allgemein- und Fachärzten notwendig.
Fragen Sie uns – wir sind Experten auf diesem Gebiet.
Eine Wurzelkanalbehandlung wird nötig, wenn die Pulpa (Zahnnerv) so stark entzündet ist, dass keine Ausheilung möglich oder das Gewebe bereits abgestorben ist. Die Ursache ist meist eine tiefe Karies oder auch eine undichte Füllung oder Krone. Seltener sind Risse im Zahn, Erosionen durch Säuren (z. B. „Energy Drinks“), freiliegende Zahnhälse bzw. Unfälle der Grund. Manchmal kann auch der Reiz auf den Nerv in Folge der Herstellung von Kronen und Füllungen, eine Wurzelbehandlung notwendig machen. Die Entzündung bzw. das Absterben der Pulpa kann mit sehr heftigen, teilweise aber auch ohne oder nur mit leichten Beschwerden verbunden sein. Ist der Zahnnerv erst einmal abgestorben, bieten die Gewebsreste einen idealen Nährboden für Bakterien und Pilze. Diese gelangen dann über den Zahn hinaus in den Kieferknochen und können dort entweder akute Entzündungen mit Schmerzen, Schwellungen, Fieber und sogar lebensbedrohlichen Abszessen oder auch chronische Entzündungen mit dauerhaften Belastungen für den ganzen Körper verursachen. Bei einer Wurzelkanalbehandlung muss das abgestorbene bzw. stark entzündete Gewebe sowie möglichst alle Bakterien aus dem Zahninneren entfernt werden. Durch Erweiterung und Desinfektion der Wurzelkanäle sowie eine abschließende dichte Füllung wird den Bakterien und Pilzen die Lebensgrundlage systematisch entzogen – die Beschwerden klingen ab und der Knochen heilt aus.
Ist genügend Zahnsubstanz und ein gesundes Parodont vorhanden und lassen es die Umstände grundsätzlich zu, kann ein erfahrener Spezialist in den meisten Fällen Ihren Zahn mit den Methoden der modernen Endodontie erhalten – bei guter Mundhygiene und anschließender adäquater Versorgung zumeist ein Leben lang. Weiter benötigt es Zeit, erstklassiges Material, ein Dentalmikroskop, modernste Geräte und häufig Geduld. Im Vergleich zu einer Brücke oder zu einem Implantat, bei denen häufig Maßnahmen am Zahnfleisch und Knochen durchgeführt werden müssen, stellt der Erhalt des eigenen Zahnes durch eine Wurzelkanalbehandlung ein relativ minimalinvasives Verfahren dar. Der Tastsinn und das natürliche Erscheinungsbild des Zahnes bleiben zumeist unverändert. Sprechen Sie mit uns, welche Therapie für Sie am geeignetsten ist!
Zunächst wird die Ursache für das Nervproblem, wie z. B. die Karies oder eine undichte Krone entfernt und mit einer dichten Aufbaufüllung versorgt, um alle potenziellen Eintrittspforten für Bakterien sicher ausschließen zu können. Um ein sauberes Arbeitsumfeld zu schaffen, wird der Zahn durch einen sogenannten Kofferdam isoliert. Dieses über den Zahn gespannte Gummituch verhindert zum einen, dass aggressive Spüllösungen in Ihre Mundhöhle gelangen und zum anderen Bakterien aus dem Speichel das Zahninnere weiter infizieren. Eine unabdingbare Voraussetzung für eine erfolgreiche Wurzelbehandlung. Dann wird ein Zugang zum Wurzelkanalsystem, dass neben den eigentlichen Nervenfasern überwiegend Bindegewebe, Blut- und Lymphgefäße enthält, durch eine Zugangsbohrung geschaffen und die Kanaleingänge unter hoher Vergrößerung aufgesucht. Der innere Aufbau mit schmalen Gänge und Verzweigungen unterscheidet sich von Zahn zu Zahn und lässt sich nur von einem erfahrenen Spezialisten unter dem Dentalmikroskop mit bis zu 24facher Vergrößerung sicher bearbeiten. Das Kanalsystem wird dabei durch Erweiterung mit modernsten Nickel-Titan Instrumenten und Desinfektion mit verschiedenen Spüllösungen unter Aktivierung mit Ultraschall gründlich von abgestorbenem bzw. infiziertem Gewebe und Bakterien befreit. Um alle Bereich des Zahninneren sicher zu reinigen und das Gewebe außerhalb des Zahnes nicht zu schädigen ist eine korrekte Bestimmung der Wurzelkanallängen ganz entscheidend. Diese wird teilweise klassisch mit Röntgenbildern, zumeist aber unter kontinuierlicher Anwendung eines elektrometrischen Längenmessgerätes vorgenommen. Abschließend kann in der ersten Behandlungssitzung entweder ein desinfizierendes und schmerzstillendes Medikament in die Kanäle gelegt werden, oder im Einzelfall auch die definitive Füllung der Kanäle erfolgen. Als Wurzelfüllmaterial wird erwärmte und somit erweichte Guttapercha (eine Art Naturkautschuk) eingebracht, um auch kleinste Hohlräume dicht zu versiegeln. Im erkalteten Zustand ist das Zahninnere dann fest und in allen drei Dimensionen perfekt gefüllt. Bakterien und Pilzen ist nun die Lebensgrundlage systematisch entzogen und es wird eine erneute Besiedlung mit Keimen verhindert. Alle Beschwerden klingen ab und der infizierte Knochen im Bereich um die Wurzeln heilt aus. Unabhängig davon, ob eine medikamentöse Einlage erfolgt oder die Kanäle definitiv gefüllt werden, wird am Ende jeder Sitzung der Zahn mit einem hochwertigen und bakteriendichten Verschluss versorgt. In den ersten Tagen nach einer Behandlung können leichte Aufbiss- und Klopfempfindlichkeiten auftreten, die kein Grund zur Sorge sind und schnell abklingen.
Wurzelkanalbehandelte Zähne sind in ihrer Struktur geschwächt und anfällig für Risse und Frakturen. Sind die Beschwerden abgeklungen, sollten sie möglichst bald mit einer Krone oder Teilkrone versorgt werden.
Bestehende Wurzelkanalfüllungen sollten erneuert werden, wenn eine Entzündung des Kieferknochens oder Beschwerden vorliegen. Eine im Röntgenbild nicht ideal erscheinende Wurzelkanalfüllung sollte erneuert werden bevor eine neue Krone oder Brücke angefertigt wird. Diese Therapieform wird Wurzelkanalrevision genannt und gehört in Spezialistenhand – sprechen Sie uns an!
Die Kosten für eine hochwertige und innovative Wurzelkanalbehandlung werden in der Regel zum großen Teil von den privaten Krankenversicherungen übernommen. Selten übernehmen private Krankenversicherungen oder Beihilfestellen alle anfallenden Kosten. Die in der gesetzlichen Krankenversicherung vorgesehene Art der Wurzelkanalbehandlung entspricht schon lange nicht mehr dem Stand der Wissenschaft. Die Chance einen Zahn mit dieser Technik langfristig zu retten, ist erheblich schlechter als mit den modernen Verfahren. Gesetzlich versicherte Patienten haben keinen Anspruch auf Kostenübernahme für moderne, hochwertige und innovative Wurzelkanalbehandlungen nach internationalem Standard der Endodontie. Sie müssen die anfallenden Kosten zumeist vollständig selbst tragen. Nach eingehender Erstuntersuchung erstellen wir auf Basis der erhobenen Befunde einen Heil- und Kostenplan, der Ihnen eine genaue Orientierung über die Gesamtkosten gibt. Bitte bringen Sie diesen unbedingt vor Behandlungsbeginn unterschrieben mit. Eine Wurzelkanalbehandlung ist kompliziert, zeit- und kostenintensiv. Dennoch sind die Kosten in der Regel geringer, als einen verlorenen Zahn zu ersetzen. Wir können mit der Wurzelkanalbehandlung Ihren natürlichen Zahn retten und Ihnen damit das gewohnte Kauempfinden beim Essen und die persönliche Zahnästhetik für lange Zeit erhalten.